Als innovatives Unternehmen sind wir spezialisiert im Bereich der Intensivpflege und Heimbeatmung. In unserem Konzept der 1:1 - Versorgung stellen wir Teams für eine qualifizierte häusliche Pflege rund um die Uhr zur Verfügung. Dadurch ermöglichen wir unseren Patienten ein weitestgehend selbstbestimmtes Leben im vertrauten häuslichen Umfeld.
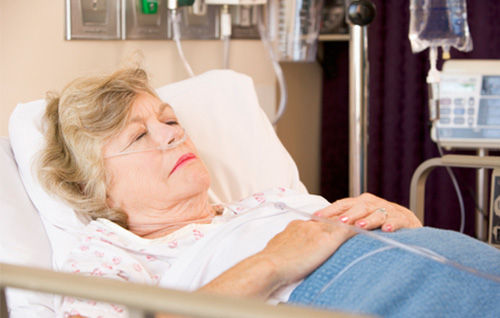
Was versteht man unter Intensivpflege? Hier finden Sie alle Informationen rund um die Hilfe für intensiv-pflegebedürftige Menschen im gewohnten häuslichen Umfeld.
Mehr erfahren
Alles Wissenswerte rund um Ihr Recht zur Betreuung und die Finanzierung der Intensivpflege zu Hause finden Sie hier.
Mehr erfahrenGerne sind wir jederzeit für Sie erreichbar.
EN24 Intensivpflege im Kreis GmbH
Weststr. 25
58332 Schwelm
Telefon: 02336 / 93 5 93 16
Wir sind werktags von 10:00 – 14:00 Uhr und nach Vereinbarung für Sie erreichbar.
Telefax: 02336 / 93 5 93 17
Natürlich können Sie uns auch schnell und unkompliziert ein Fax
senden.
Kontakt für Medizinproduktesicherheit:
E-Mail: info@en24.de
Senden Sie uns eine E-Mail und wir melden uns umgehend bei
Ihnen zurück.
Selbstverständlich können Sie zur Kontaktaufnahme auch gerne
das nebenstehende Kontaktformular verwenden.